卵管卵巣膿瘍 tubo-ovarian abscesses
卵管卵巣膿瘍とその疫学
・卵管卵巣膿瘍(tubo-ovarian abscesses)は骨盤内炎症性疾患(PID)の重症型として知られ、膿瘍を伴う卵管および/または卵巣の炎症性疾患である。
・生殖可能年齢の女性に好発し、発症例の約60%が未産婦である。
・膣、子宮と上行性に細菌が移動し、卵管を通り腹腔内に直接排出される過程で卵管卵巣膿瘍を発症する。
・全身性の敗血症に至った場合には死亡率が5~10%に及ぶといわれている。
・PIDとして治療を受けている患者の15~35%が卵管卵巣膿瘍と診断される。PIDとしての治療が遅れたケースや起因菌の病原性が高いケースで卵管卵巣膿瘍を合併しやすいと考えられている。
起因菌
・患者の30~40%は複数の細菌(polymicrobial)による感染であることが示唆されている。なお、PIDと卵管卵巣膿瘍は虫垂炎、憩室炎、腎盂腎炎などの他の腹腔内疾患に続発する形で発症することがある。これは感染の直接的伝播あるいは血行性伝播のいずれによって生じ得る。
・主な起因菌としてはクラミジア菌(C.trachomatous)、淋菌、Bacteroides、腸内細菌(E.coliなど)、Peptostreptococcus,放線菌(アクチノマイセス(通常は子宮内避妊具(IUD)の利用と関連))、結核菌(Tb)、Gardnerella vaginalis、S.agalactiae、M.genitalium、H.influenzae、S.pyogenesなどが知られる。
リスク因子
・リスク因子としては避妊具を利用しない性交、子宮内避妊具(IUD)の使用、PIDの既往、初交年齢が低いこと、複数の性的パートナーがいること、糖尿病、免疫抑制などが知られる。
・なお、性行為を行っていない女性であっても卵管卵巣膿瘍は発症し得る点に留意が必要。
臨床症状/身体所見/診断
・診断は臨床症状(発熱, 骨盤痛, 骨盤内付属器腫瘤)、炎症反応上昇、膿瘍を示唆する画像所見の組合せによりなされる。
・主な自覚症状としては発熱、下腹部痛、悪心、下痢などが挙げられるが、症状が揃わないことも多く、また軽微なこともある。卵管卵巣膿瘍の患者では発熱や下痢は比較的みられやすい。
・身体所見としては付属器の圧痛(adnexal tenderness(両側性のこともある))、内診時の子宮頚部の移動時痛、下腹部の圧痛、頸管分泌物などが挙げられる。
・血液検査ではWBC増多、CRP上昇、ESR亢進などがみられる。
・淋菌は初尿や頚管粘液の核酸増幅検査が有用である。またGram染色でGNC(陰性双球菌)が確認できることもある。
・クラミジア・トラコマティス(C.trachomatis)は淋菌と異なり、細胞内寄生菌であるため、Gram染色で染まらない。したがって、初尿や膣スワブを利用した核酸増幅検査を利用することが多い。
画像検査
<超音波検査>
・卵管卵巣膿瘍は超音波検査で描出が可能であり、充実性/嚢胞性の腫瘤として認められる。
・また片側性とは限らず、両側性に生じていることもある。
・部分的な厚い隔壁と液体で満たされた腫瘤として認識されることもあり、ときに卵管留膿腫(pyosalpinx)とも呼ばれる。
・卵管内の隔壁形成は卵管内での炎症や膿瘍の間接的所見として知られる。また、肥厚した卵管内のヒダによる、Cogwheel sign(歯車サイン)がみられることもある。
・ときにDouglas窩の液体貯留がEcho free spaceとして認められることもある。Douglas窩の穿刺排液で診断を付けられることもある。
<CT撮像/MRI撮像>
・超音波検査で診断がつけられない場合や、虫垂炎などの疾患の鑑別を要する場合には造影CT撮像を検討する。
・卵管卵巣膿瘍はCT撮像で壁が厚く、液体で満たされた付属器腫瘤として認められ、しばしば内部に隔壁を伴う。肥厚した卵管間膜が前方に偏倚することもある。
・被曝の影響を懸念する場合にはMRI撮像が検討可能で、通常病変部位はT1WIで低信号、T2WIで高信号を呈する。また、MRI撮像は超音波検査よりも高い診断学的特性を有し、感度 95%、特異度89%である(超音波検査は感度81%、特異度78%)。
治療
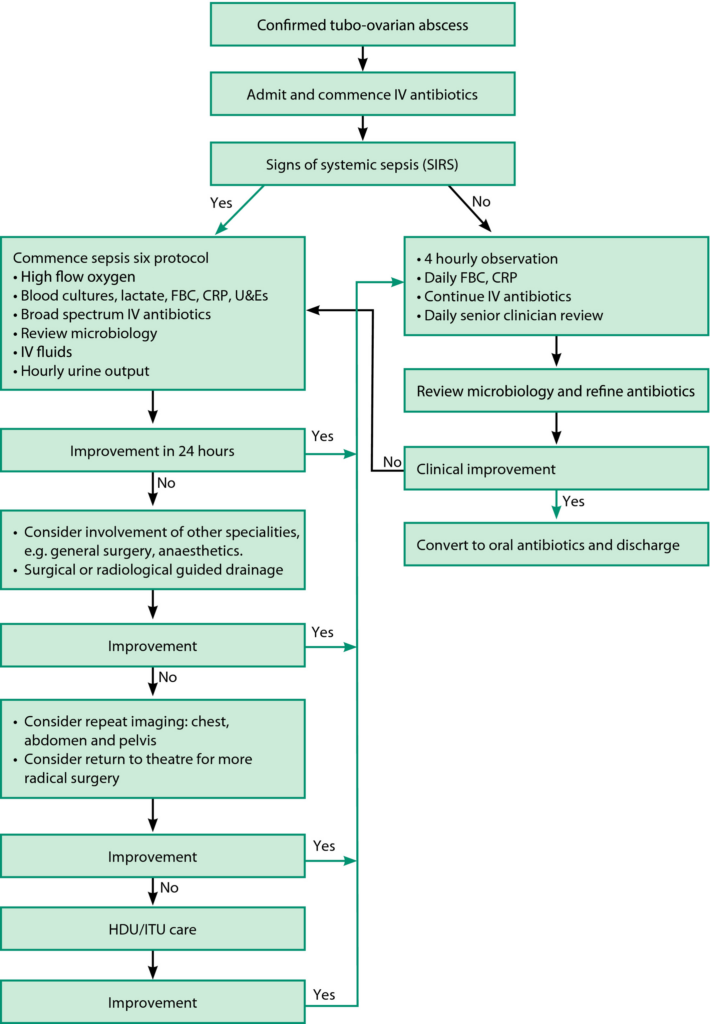
・卵管卵巣の破裂が疑われる急性腹症の場合、外科的処置が必要である。ただし、全身状態が不良でなく、臨床的に安定しているケースでは外科的介入を遅らせて、抗菌薬投与による初期治療を検討することができる。
・抗菌薬は診断後、可及的速やかに静注投与することが望ましい。CLDMやMNZは膿瘍腔への抗菌薬移行性が高く、有効であることが示されている。淋菌に対してはCTRXなどが、C.trachomatisに対してはAZMやDOXYなどが選択されることがある。
・予後不良因子としては膿瘍径が大きい(>5cm)、年齢(≧40歳)、初期のWBC増多、喫煙者などが挙げられている。
・卵管卵巣膿瘍に対する外科的治療としては腹腔鏡手術、膿瘍のドレナージなどの選択肢が挙げられる。そのほか経膣、経直腸的なドレナージも検討可能である。
妊娠/子宮内避妊具と卵管卵巣膿瘍
<妊娠>
・妊娠中の卵管卵巣膿瘍の発症例は稀である。
・ただし、卵管卵巣膿瘍は流産、早産、絨毛膜羊膜炎、胎児死亡/母体死亡と関連することがある。
・稀ではあるものの、妊娠中の卵管卵巣膿瘍を疑った場合にはMRI撮像は安全に実施が可能である。
<子宮内避妊具(IUD)>
・子宮内避妊具の使用は卵管卵巣膿瘍の発症と関連性がある。
・卵管卵巣膿瘍を発症した場合には子宮内避妊具を除去することで臨床経過の改善に寄与する可能性が示唆されている。
・子宮内避妊具の使用と放線菌(Actinomyces israelii)による感染には関連性が示されている。ペニシリン系抗菌薬が有効である。
長期的な合併症
・卵管卵巣膿瘍により、瘢痕化、癒着、瘻孔が形成されることがある。
・また卵管卵巣膿瘍を発症した患者の約1/3で慢性骨盤痛が生じることが知られている。合併のしやすさは重症度、発症回数に関連する。なお、抗菌薬投与を受けた患者群と外科的治療を受けた患者群とで慢性骨盤痛の合併率に関して有意な差は認められないことが示されている。
・卵管卵巣膿瘍の重大な合併症に不妊症が挙げられる。排膿ドレナージを受けた患者の32~63%で妊娠を経験したのに対し、抗菌薬投与のみで治療がなされた患者では4~15%で妊娠を経験したというデータが示されている。将来的な妊孕性を温存するためにはドレナージをより考慮するべきかもしれない。
――――――――――――――――――――――――――――――
<参考文献>
・Munro, K, et al. (2018). Diagnosis and management of tubo‐ovarian abscesses. The Obstetrician & Gynaecologist, 20(1), 11-19.