上室性頻拍 SVT: supraventricular tachycardia
目次
上室性頻拍とその疫学
・上室性頻拍(以下SVT: supraventricular tachycardia)は心房内で繰り返し循環する異常な電気的興奮によって生じる不整脈である。
・SVTという用語は主に房室結節回帰性頻拍(AVNRT)、房室回帰性頻拍(AVRT)、心房頻拍(AT)を包含する。
・回帰性頻拍を生じさせるには通常、期外収縮の存在が必要となる。
・あらゆる年齢でSVTを発症し得るが、ピークは中年期にある。平均発症年齢はAVNRT 48歳、AVRT 36歳、AF 50歳とされる。
・AVNRTは女性に多く、AVRTは男性に多い傾向にある。
・ときにアルコールやカフェインの摂取が誘因となる。
自覚症状
・通常は動悸、胸痛、不安、めまい、頸部拍動感、呼吸困難などとして自覚し、ときにQOLを低下させる。稀ながら失神に至ることもある。
・動悸が突然始まり、突然終わる病歴はリエントリー性頻拍に特徴的である。それに対して、洞性頻脈は徐々に症状が始まり、徐々に収束する。
・AVNRTまたはAVRTの患者ではバルサルバ手技によって頻拍を停止させられる可能性がある。
Narrow QRS tachycardiaの鑑別診断
<一般的な原因>
・洞性頻拍(Sinus tachycardia)
・房室結節回帰性頻拍(AVNRT)
・房室回帰性頻拍(AVRT)
・心房頻拍(AT)
・心房粗動(AFL)
・心房細動(AF)
<稀な原因>
・inappropriate sinus tachycardia
・洞結節性リエントリー性頻拍(sinus node re-entry)
・永続性接合部回帰性頻拍(permanent junctional reciprocating tachycardia)
・非発作性接合部頻拍(non-paroxysmal junctional tachycardia)
・焦点性接合部頻拍(focal junctional tachycardia)
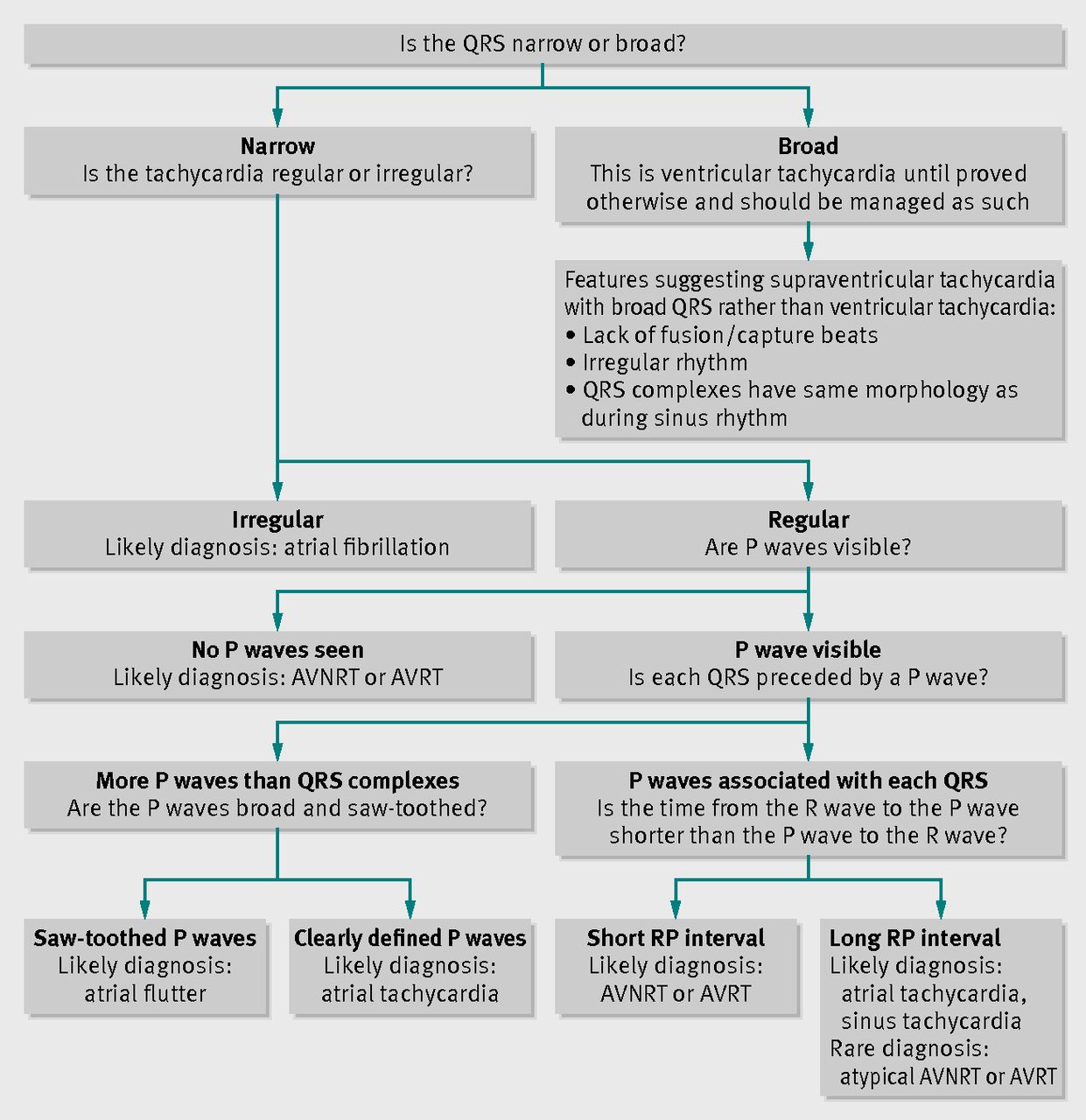
心電図所見からの診療フロー
AVNRT
・AVNRTでは房室結節とその周辺の移行組織を含むリエントリー回路を有する。
・心房と心室とはほぼ同時に興奮するため、頻拍中に観察したECGでは通常P波がQRS波に埋没してしまい観察が困難である。
・いわゆる逆行性P波はV1誘導のQRSの一部においてRSr’波として確認されることもある。
・典型的なAVNRT(typical AVNRT)では短いRP頻拍(PR間隔よりも短い)が確認される。ただし、非典型的なAVNRT(atypical AVNRT)では長いRP間隔(PR間隔よりも長い)が観察される。
AVRT(WPW症候群を含む)
・AVRTは心房、房室結節、心室、副伝導路を伝道師、リエントリー性頻拍を呈する。
・副伝導路に順行性伝導が生じていることがAVRTには必要である。
・なお、心室の早期興奮を反映するΔ波が確認できる顕在性WPW症候群のケースでは副伝導路の逆行性伝導を介するAVRTを考える。
・AVRTでは頻拍の最中に、心室、副伝導路、心房の順番で電気伝導があるため、QRS波の後にP波(逆行性P波)がみられる。
AT
・ATでは洞結節以外の心房内から電気的興奮が生じ、頻脈をきたす。
・多源性ATと異所性ATとがあり、前者では様々な形態のP波が確認され、通常3つ以上の形態が確認される。後者では単形態のP波がみられる。
AFL
・三尖弁周囲のMacro-reentryが原因と考えられる。
・鋸歯状波がみられることがあり、通常はV1誘導では上向きに鋭角で、Ⅱ、Ⅲ、aVF誘導では下向きに鋭角である。
・2:1伝導であればHR 150bpm程度になることが多い。
臨床検査(心電図/心エコー)
<心電図検査>
・動悸が出現している最中の心電図所見を確認することが重要。症状が間欠的に生じるケースではHolter心電図の実施を検討する。
・洞調律時の心電図所見も確認しておき、Δ波の存在なども慎重に評価するべきである。
<心エコー検査>
・動悸を自覚するケースでは重要な検査である。
・左室機能障害などの器質因が認められる場合には突然死のリスクなども考慮されるため、専門医へ紹介し、精査対象とする。
・ただし、SVT患者のほとんどは心臓の構造的問題がない。
急性期の非薬物療法
・持続性の頻脈がみられるケースではまず循環動態が保たれているかの評価を行う。
・循環動態が不安定な場合には電気的除細動が必要となる。
・循環動態が安定している場合はまず房室結節を介した伝導を抑制させることとなるが、バルサルバ法による迷走神経刺激を試みることができる。
・修正バルサルバ法(modified Valsalva manoeuvre)は従来のバルサルバ法よりもさらに成功率が高いとされている。半座位の状態で、10mLのシリンジを咥えてもらい、シリンジが動く程度の圧を15秒程度かけてもらい、その後、仰臥位にして15秒間の下肢挙上を行い、再び半座位に戻して終了。従来のバルサルバ法の効果が20%弱であるのに対して、修正バルサルバ法では40~50%で効果がみられる。
急性期の薬物治療
・迷走神経刺激法が奏功しない場合には薬物治療として第一にアデノシン(アデホス®, 10mg/2mL(1A))静注が推奨される。アデノシンの使用が推奨されるのは効果発現までの時間と半減期が短いためである。ただし、喘息が併存する場合には原則的に使用を回避する。また、アデノシン投与によって稀に心室細動、心停止が生じることがあるため、除細動や心室ペーシングなどを行えるような状況を整えておくことも重要。
・アデノシン投与時にはATP10mgを急速静注し、直後に生食20mLで後押しすることとなる。高齢者の場合はATP 5mgから開始し、効果がなければ10mgに増量することもある。
・ベラパミル(ワソラン®)の静注も頻拍抑制においてアデノシン同様に有効。ベラパミル5mg+生食50mLを30分程度かけて点滴静注することも多い。高度なHFrEFなどでは投与に伴って循環動態が悪化する場合もあり、可能な限り事前に心エコーで心機能評価を行っておく。
長期的なマネジメント
・SVTの治療目標はQOLの改善にあり、治療戦略は症状と患者の希望に基づいて決定されるべき。繰り返す症状に悩まれるケースでは薬物治療やカテーテルアブレーションなどが提案されることとなる。
・また、ときにバルサルバ法を指導することも可能で、例えば鼻をつまんで強く息を吐き出すような動作として教えることとなる。ただし、心電図でΔ波を有するケースでは房室結節の伝導のみを抑制する一方で、副伝導路経由の伝導は抑制しないため、注意を要する。
<薬物治療>
・一般的に薬物治療はカテーテルアブレーションを待つ間の症状軽減、カテーテルアブレーションを選択しないケースに対して選択される。
・房室結節伝導を抑制する薬剤はΔ波を伴わないAVNRTやAVRTに対して一般的に使用されるが、長期的な有効性についてのデータは十分ではない。なお、小規模なRCTによると、ベラパミル、プロプラノロール、ジゴキシンのいずれも症状の頻度を軽減させる点において効果は同等であったことが示されている。これらの薬剤で有効性が認められない場合にはフレカイニド、ソタロールなどの薬剤も選択肢として挙げられる。なお、フレカイニドは心臓突然死のリスクがあり、特に心臓の構造的異常や、虚血性心疾患の既往のあるケースでは推奨されない。
<カテーテルアブレーション>
・カテーテルアレーションはSVTの治療法の一つである。
・AVNRTではリエントリー性頻拍が続くことがないよう、遅延伝導路をターゲットとする。治療の成功率は比較的高い。1,204人の患者を対象にしたメタ解析では再発率が4.3%と報告された。なお、注意すべき合併症としては房室ブロックが挙げられ、ときにペースメーカーを必要とする。
・AVRTもカテーテルアブレーションの適応となる。こちらも治療後の再発率は5%未満と報告される。
・典型的なAFLには高周波カテーテルアブレーションが第一選択となる。AFLの第一選択の治療法としてはアブレーションを行う場合、薬物療法を選択した場合と比較して、洞調律への復帰率が高く(80% vs 36%)、AFの発生率もより低いことが示された。
専門医への紹介を検討するケース
<緊急的な紹介を検討>
・労作時に生じる動悸を伴う失神の病歴がある
・Wide QRS tachycardia
・12誘導心電図でΔ波がみられる
・心臓の構造的異常の存在
・重度な症状が存在
<緊急的でないが、紹介を検討>
・薬物抵抗性を示すケース
・診断が不確実なケース
―――――――――――――――――――――――――――――――――
<参考文献>
・Whinnett ZI, Sohaib SM, Davies DW. Diagnosis and management of supraventricular tachycardia. BMJ. 2012 Dec 11;345:e7769. doi: 10.1136/bmj.e7769. PMID: 23233691.